Les tendinopathies des muscles fessiers
Les tendinopathies des muscles fessiers intéressent principalement le tendon du moyen fessier voire celui du petit fessier.
Ces tendons s’insèrent sur le grand trochanter, qui est le relief palpable situé la face latérale haute de la cuisse à l’extérieur de la hanche.
La bourse péri trochantérienne permet le glissement des tendons fessiers par rapport au tissu fibreux en regard du trochanter appelée bandelette du fascia lata.
En cas de lésion du tendon du moyen fessier, il y a une réaction inflammatoire entraînant un épaississement de la bourse de glissement appelé bursite, provoquant les douleurs.
Ces douleurs se situent essentiellement sur le côté au niveau du grand trochanter et dans la fesse. La position debout prolongée, assise prolongée, la position sur le côté pour dormir, le lever d’un siège, la monté des escaliers, et certains changements de direction vont déclencher les douleurs qui peuvent être bilatérales.
- Quels sont les signes cliniques permettant de faire le diagnostic ?
-
L’interrogatoire recherche des antécédents chirurgicaux des hanches. Le traitement chirurgical d’une fracture du fémur (clou, vis) peut entraîner un conflit douloureux du matériel d’ostéosynthèse avec les muscles fessiers. Les patients porteurs de prothèses de hanche peuvent également avoir une tendinopathie douloureuse des fessiers.
A l’examen, il existe plusieurs manœuvres de provocation des douleurs.
L’appui monopodal du côté douloureux pendant 1 minute peut reproduire les douleurs.
La palpation (douleur exquise) des facettes du grand trochanter permet de préciser la douleur : moyen fessier, fascia lata, petit fessier.
La manœuvre de dérotation contrariée lorsque la hanche est fléchie en rotation interne est quasi-pthognomonique.L’abduction de la hanche contre résistance peut reproduire les douleurs.
Le diagnostic est clinique, l’imagerie permet de préciser les lésions. - Quels examens réaliser pour confirmer le diagnostic et faire le bilan des lésions ?
-
Les radiographies standards du bassin de face et des hanches de profil sont réalisées en premier. Elles permettent d’analyser la morphologie des hanches, d’analyser les zones d’insertion tendineuses, et de rechercher la présence de calcifications tendineuses ou de leur zone d’insertion, de rechercher une coxarthrose associée.
L’échographie permet de visualiser la bursite, et d’explorer l’insertion des muscles fessiers sur le trochanter.
L’IRM permet d’analyser l’infiltration graisseuse des muscles fessiers en cas de ruptures tendineuses chroniques. Elle met en évidence la bursite, mais reste imprécise pour l’analyse de la lésion tendineuse en cas de rupture partielle. - Quels traitements envisagés ?
-
Le traitement médical est en première ligne avec repos, antalgiques et anti inflammatoires.
Les infiltrations écho-guidées de cortisone dans la bourse peuvent être efficaces. En cas d’effet transitoire, elles permettent d’affirmer le diagnostic si elles entraînent l’indolence. Actuellement, les infiltrations de PRP sont de plus en plus effectuées mais leur résultat n’est pas encore scientifiquement validé dans cette indication.
La rééducation consistant à étirer et renforcer les muscles fessiers doit être tentée.
Le traitement chirurgical peut être proposé après échec d’un traitement médical de 6 mois. - En quoi consiste le traitement chirurgical ?
-
Le traitement chirurgical se fait volontiers par endoscopie, par 2 ou 3 incisions de 10 à 15 mm en général, il consiste à décomprimer l’insertion du moyen fessier en sectionnant le fascia lata et en réalisant une bursectomie .
Puis, toujours par endoscopie, les insertions tendineuses du petit et du moyen fessier sur le trochanter sont analysées, débridées et réparées en cas de lésion transfixiante.
Les lésions partielles, notamment de la face profonde des tendons, peuvent être difficilement visibles, elles sont repérées par palpation puis réparées.
La réparation consiste à réaliser une réinsertion trans osseuse du tendon sur des ancres.Les suites opératoires nécessitent de marcher avec 2 cannes pendant 4 à 6 semaines en fonction des gestes effectués et des impératifs de cicatrisation. En cas de rupture tendineuse importante avec rétraction tendineuse nécessitant une réparation avec des sutures en tension, l’appui n’est pas autorisé pendant 6 semaines.
La rééducation est débutée en post opératoire, elle est adaptée aux lésions traitées. L’intervention chirurgicale entraine une amélioration progressive sur les douleurs, le résultat définitif est obtenu 4 à 6 mois après l’intervention.
La tendinopathie du psoas
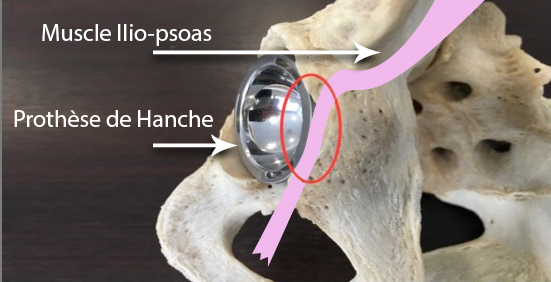 Il s’agit d’une inflammation du tendon du muscle ilio-psoas au niveau de la hanche.
Il s’agit d’une inflammation du tendon du muscle ilio-psoas au niveau de la hanche.
Ce muscle possède deux chefs musculaires : le muscle iliaque attaché au niveau du bassin sur l’os iliaque ; et le muscle psoas inséré sur la colonne (rachis lombaire.) Ils se rejoignent tous les deux pour former un tendon commun qui vient s’insérer en bas sur le fémur au niveau du petit trochanter.
A l’endroit où ces deux chefs musculaires sortent du bassin, ils sont tendus contre l’os au niveau d’une poulie de réflexion. Cela entraîne parfois une irritation du tendon à ce niveau là responsable de l’inflammation .C’est ce qu’on appelle la tendinopathie du psoas.
Cette tendinopathie peut exister sur une hanche normale ou sur une hanche avec une prothèse totale. En effet, le tendon peut venir aussi frotter sur la prothèse en avant et ainsi être irrité.
- Comment se manifeste cette tendinopathie du psoas ?
-
 Elle entraîne des douleurs au niveau du pli de l’aine lors de la flexion active de la hanche avec une faiblesse musculaire. Ainsi, les patients sont obligés de s’aider des mains pour plier la hanche lors de la montée des escaliers, pour monter en voiture par exemple.
Elle entraîne des douleurs au niveau du pli de l’aine lors de la flexion active de la hanche avec une faiblesse musculaire. Ainsi, les patients sont obligés de s’aider des mains pour plier la hanche lors de la montée des escaliers, pour monter en voiture par exemple.
La douleur est souvent exacerbée par la toux ou les éternuements. - Comment diagnostique-t-on une tendinopathie du psoas ?
-
Le diagnostic est avant tout clinique, lors de la consultation. L’interrogatoire par le médecin permet déjà d’orienter le diagnostic en fonction des symptômes décrits par le patient.
A l’examen clinique, il y a une douleur vive au pli de l’aine lors de la flexion active de la hanche, mais également lors du passage de la flexion à l’extension de hanche.
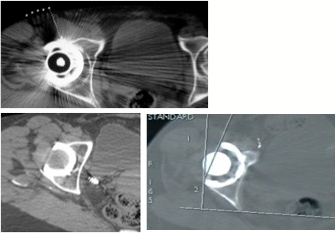
Au niveau des examens complémentaires, un bilan radiographique standard sera effectué, à la recherche d’une coxarthrose sur hanche native, ainsi que pour évaluer la position de la prothèse si le patient est porteur d’une PTH.Un scanner est indispensable afin d’apprécier au mieux la position de la cupule de la prothèse et rechercher un débord antérieur venant au contact du tendon du psoas.
- Traitement de la tendinopathie du psoas
-
Le premier traitement est médical : repos, anti-inflammatoire et kinésithérapie afin d’étirer le muscle psoas-iliaque.
Très fréquemment, une infiltration de corticoïdes par le radiologue sous contrôle échographique ou scanner permettra d’une part de confirmer le diagnostic et d’autre part de soulager les douleurs.
En cas d’échec du traitement médical bien conduit ou si les douleurs venaient à réapparaître après l’infiltration, il faudra envisager une intervention chirurgicale.
Si le patient est porteur d’une prothèse totale de hanche avec un débord important de celle-ci en avant qui viendrait frotter sur le tendon du psoas et donc l’irriter, il faudra se poser la question de changer la prothèse pour modifier son positionnement.
Une autre solution moins invasive consiste à venir libérer le tendon du psoas sous endoscopie ou arthroscopie pour le détendre et donc supprimer définitivement les douleurs. - Ténotomie sous endoscopie
-
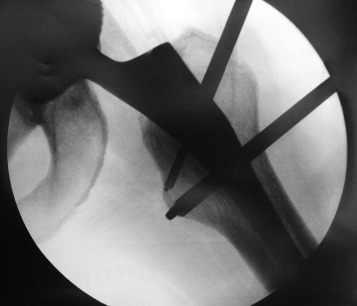 Cette intervention consiste à venir désinsérer le tendon au niveau du petit trochanter, c’est-à-dire au niveau de son insertion distale sue le fémur.
Cette intervention consiste à venir désinsérer le tendon au niveau du petit trochanter, c’est-à-dire au niveau de son insertion distale sue le fémur.
Cette chirurgie se déroule sous endoscopie avec simplement deux incisions de 1 cm chacune.Lorsque l’on désinsère le tendon, celui-ci remonte de 1 à 2 cm et cicatrise plus haut. Cela lève le conflit donc l’irritation et supprime quasi immédiatement les douleurs.
Ce geste peut se faire en ambulatoire, le patient rentre le matin et sort le soir de la clinique.
Dans les suites, l’appui complet est autorisé d’emblée, en s’aidant de béquilles pendant quelques jours.
Des séances de kinésithérapie sont prescrites afin de poursuivre les étirements du psoas.
Le patient peut ressentir une perte de force en flexion active de la hanche dans les suites immédiates et ce pendant quelques semaines.En cas de grosse malposition de la cupule, un changement prothétique peut être proposé.
